「放射線治療医とは」=放射線腫瘍医とは
「専ら放射線治療を生業とするもの」を日本では「放射線治療医」と呼ぶことが多いですが、本質的には「放射線腫瘍医」でなくてはなりません。ここでは放射線腫瘍医にはどんな役割を担い、必要な条件は何かについて説明します。
☆まず、放射線腫瘍医の役割について
- 患者さんに対して:全身のすべてのがんと一部の良性病態について、患者さんの話し を良く聞いて、症状と患者さんの希望や哲学を把握し、適切な診察と検査を行い、治療法 を患者さんとともに考え、最適な放射線治療を持ちうる最良の技術と精度で提供すること です。
- 他のがん診療に携わる医師に対して:さまざまな治療法を合わせた集学的治療の中で、 放射線治療の活かし方を提案し、個々の患者さんに最も適した治療法を議論します。いわ ゆるキャンサーボードでは主要メンバとして多くの発言をすることが求められます。
- 社会に対して:放射線治療の意義・特徴・効果・有害事象などについて市民公開講座 などにより広く啓発活動を行い、患者さんがより自分にあった治療法を選べるようなヒン トを提供する。また被曝について適切な啓蒙と管理を行い、可及的に被曝を低減できるよ うに努力します。
☆次に、放射線腫瘍医に必要な条件についてです。
- 放射線腫瘍医は、まず「腫瘍学=オンコロジー」に精通していなくてはなりません。
- 従って、すべての腫瘍に関して、「病理」「腫瘍外科学」「腫瘍内科学」「腫瘍画像診断学」「インターベンショナルラジオソロジー」「生物統計学」などの面で少なくとも基礎的・ 総論的知識を身につけておかなくてはなりません。
- 全てのがんと一部の良性疾患の放射線治療について、専門的・具体的・実践的な知識と経験を身につけておかなくてはなりません。
- 放射線治療計画技術と放射線治療計画装置に精通していなくてはなりません。
- 後で示します「放射線治療に関わる全スタッフからなるチーム」が円滑な連携の元積極的に活動できるようにリーダーシップをとらなくてはなりません。
- 放射線治療の特徴である低侵襲さを最大限に活かすことを常に念頭において診療にあたることが重要です。
放射線治療医を語るには、もちろん放射線治療とは何かをお伝えしなくてはなりませんので、説明を加えておきます。
<放射線治療とは>
放射線治療は、手術療法・化学療法と並んでがん治療の三本柱の1つです。局所療法としての手術と比較したときの放射線治療の特徴は、「切らずに根治をめざす」ことであり、多くの場合「怖くない、痛くない、臓器の形態と機能を温存できる」治療です。症例によっては、臓器温存だけでなく、本来生体の持っている復元力によって「損傷していた臓器の修復」が達成される場合もあります(図1)。この特徴は、「腫瘍に精密に照射線量を集中させ,周囲の正常組織への線量を極力低減させる」ことによって達成することができ、近年の機械情報工学のめざましい発展によって大きく進歩しています。早期がんでは放射線治療単独でもがんを根治させることが出来ますが、進行がんに対しては手術や化学療法と力を合わせて治療に当たります(これを集学的治療と呼びます)。また、根治的治療の一方で、症状を軽くするための緩和的な目的にも大変大きな効果を示します。緩和治療としては薬物療法が一般的ですが、さまざまな副作用を伴います。放射線治療は症状を軽減する程度の照射線量であれば多くの場合ほとんど副作用を伴わず、また腫瘍の進行を抑えることによって延命効果も期待されます。もう一つ、放射線治療の大きな特徴は、「全身を診る」ことです。がんは全身に多発したり、複数の異なるがんを同時に持ったりすることもありますので、全身を診ることの出来る放射線治療医は患者さんの状態や治療目的に応じたバランスのとれた判断が可能です。放射線治療医は、「切らずに優しく治せる」特徴を最大限に活かし、がん患者さんの気持ちに寄り添いながら患者さんとともに治療法を考えていく ことをモットーにしています。
放射線治療によりがん病巣が消失しただけでなく損傷していた下顎骨が元通りに修復され ています。
図1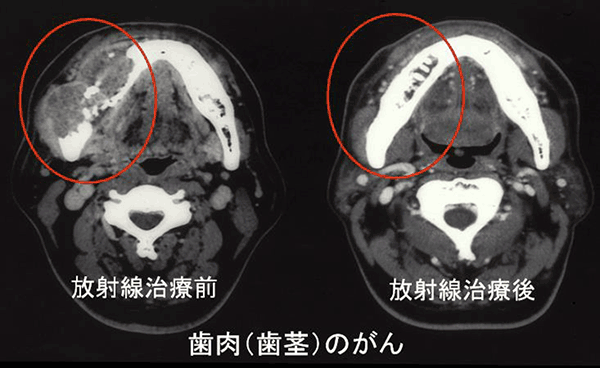
<放射線治療の科学的特徴>
個々の術者の技術や手法が異なることの多い手術治療に比べて放射線治療は施行者による差が生じにくいです。また臓器や腫瘍毎の薬剤濃度の定量化の困難な化学療法に比べて、放射線治療は腫瘍や周囲臓器の放射線量を正確に計算でき、線量分布を詳細な記録として残しあとで比較・検証すること可能です。これらの点で、放射線治療は手術や化学療法と比較して、治療内容と効果や有害事象との関係をより科学的に記録・分析・評価することが可能である。医学は科学的分析のもとに評価され発展するべきであり、その点で放射線治療は最も scientific な治療法と言えると考えられます。
放射線治療計画による線量体積ヒストグラム(DVH)腫瘍や正常臓器の線量が正確に把握さ れ、永久に記録に残ります。
図2 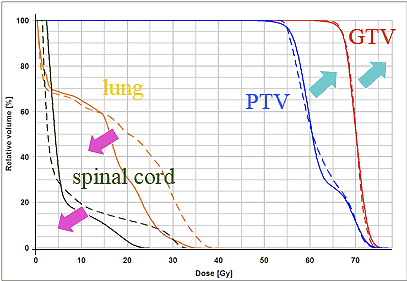
<放射線治療を支える専門スタッフによるチーム>
放射線治療に関わるスタッフは主に3つのチームに分けられます(図3)。がん治療において患者の状態を適切に評価し、患者の最も望む形で治療戦略を立てるために、内科医・外科医・病理医・画像診断医・看護師ら共通の場に於いて議論するチームで、複合的かつ横断的な場であり、キャンサーボードと呼ばれます。次に放射線治療の方法を検討・策定するためのチームがあり、放射線腫瘍医、画像診断医、放射線治療専門技師、医学物理士、放射線治療専門看護師らで構成される。また、これとは別に、策定された放射線治療を検証し正しく実施されていることを監視するための放射線治療品質管理チームがあり、治療方針管理者、照射技術管理者、放射線治療装置管理者、放射線治療計画装置管理者、放射線治療記録管理者などで構成されます
放射線治療に関わるスタッフの構造図
図3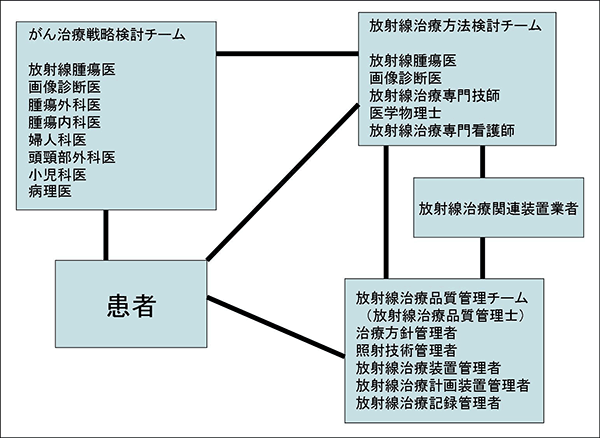
<放射線治療のさまざまな手法>
☆外部放射線療法(定位放射線治療、強度変調放射線治療、画像誘導放射線治療、呼吸性移動対策、陽子線治療、重粒子線治療を含む)
☆内部放射線療法(密封小線源治療、内服治療)
図4 体幹部定位放射線治療の照射ビーム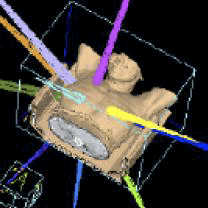
図5 強度変調放射線治療の手法
図6
強度変調放射線治療を支えるマルチリーフコリメータ(MLC)
図7
呼吸性移動対策に用いる換気量モニタ
図8 子宮がんや食道がんなどの密封小線源治療に用いるアプリケータ
図9前立腺癌の永久埋め込み型密封小線源治療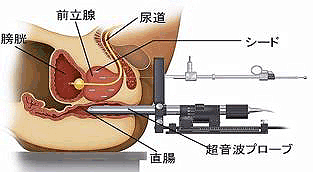
図11
新世代の省スペース型陽子線治療装置
<放射線治療の研究課題>
今後の新しい放射線治療開発テーマとして表の様な課題が挙げられます。常に新しい研究テーマが生まれているのが放射線治療の世界です。
| 表1 新しい放射線治療開発テーマ |
| 加速管の小型化・高出力化 回転径(クリアランス)の大きな照射装置開発 画像解析による腫瘍の位置形状の同定 Set-up error の自動補正 呼吸性移動対策の精度アップ 分子イメージングの応用 生物学的効果モデルの適正化と治療計画機器への応用 腫瘍や体型変化に即応した照射 免疫学的治療との併用効果、特に Abscopal 効果の増強 |
<放射線治療の将来予測>
放射線治療の需要増は近年著しいですが、患者数の増加はまだ始まったばかりです。表2のような因子により、今後も放射線治療患者数は加速度的に増加し、10年後には下図の様に、現在の年間20万人から年間40万人に増加すると予想されています。従って、今の倍以上の放射線治療医が必要と考えられています。学生さんや研修医の先生方の皆さん、是非放射線治療の世界で若い力を存分に活かしてみませんか!
| 表2 将来の放射線治療需要を増やす因子 |
| 高齢化社会に伴うがん患者の増加と低侵襲治療の必要性 Evidence Based Medicine と治療法の自己選択の普及 QOL 重視の治療方針 医療費的な放射線治療の評価 医療政策(がん対策基本法)による放射線治療の優遇 照射技術の更なる進歩 |
放射線治療患者数の変遷と将来予測
図11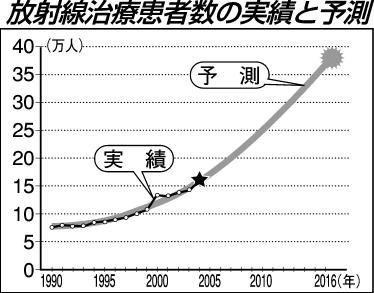
文責 大西 洋(山梨大学放射線科)